Les besoins et les comportements de la population en matière de soins



Besoin de soins : une notion difficile à quantifier
La notion de besoins de soins fait référence à une connaissance de la fréquence de survenue des maladies, de leur durée d’évolution et des thérapeutiques adaptées ; on peut tenter d’approcher cette notion à partir des données de morbidité et, compte tenu des connaissances actuelles, des traitements recommandés par les conférences de consensus.
Certaines études faites en ce sens (asthme, diabète, dépression, HTA…) montrent que la plupart des malades suivent apparemment, en France, un traitement adapté (c’est-à-dire correspondant aux normes actuelles) ; toutefois, une sous-consommation médicale se manifeste pour certains et un traitement inadapté pour d’autres. La sous-consommation est patente lorsqu’une personne est atteinte d’une maladie et n’a pas recours à des soins, soit pour des motifs socioéconomiques, que nous exposons plus loin, soit pour des raisons plus personnelles (refus du diagnostic, rejet du traitement ou inobservance).
Ainsi en est-il des malades hypertendus dont 15 à 20 % ne suivent pas de traitement malgré un besoin réel qui permettrait d’éviter les complications cardiovasculaires [1] ; parmi ceux exonérés du ticket modérateur un quart seulement respecte complètement les mesures hygiéno-diététiques nécessaires [2]. De même est insuffisante la prise en charge de diabétiques non insulinodépendants en matière de dépistage et de suivi des complications dégénératives [3].
On observe également une sous-consommation de soins chez les personnes présentant des signes de dépression et n’ayant pas pris conscience de la maladie dont elles souffrent, elles ne ressentent pas le besoin de se soigner [4]. Une étude récente sur l’asthme en France [5] montre que les besoins de soins ne sont pas satisfaits, particulièrement pour les stades persistants, modérés ou sévères du fait de la prescription trop timide ou d’une inobservance du traitement.
À ce besoin de soins lié à la maladie déclarée s’ajoute un besoin de prévention. On place sous le terme de prévention des actions faisant appel aux précautions à prendre pour améliorer l’état de santé à plus ou moins long terme, de l’épuration des eaux et l’hygiène alimentaire à la limitation de vitesse des automobiles et les campagnes de vaccination systématique.
La prévention médicale tend à réduire les facteurs de risque d’apparition d’une affection (vaccination) et à dépister les maladies1 avant l’apparition de tout signe clinique.
Au total, le besoin de soins médicaux est la réunion des besoins de soins curatifs et des besoins de prévention médicale.
La consommation médicale se prête plus facilement à la mesure
La consommation médicale, recours aux soins ou examens, est l’étape finale d’un processus complexe initié par un besoin lié à une situation pathologique et correspond à un niveau des connaissances et des techniques médicales. Un besoin réel, supposé objectif, peut être ou non ressenti. Ce besoin subjectif peut s’exprimer sous forme d’une demande de soins. Cette demande peut être satisfaite ou non, la personne pouvant y renoncer pour des motifs financiers, de manque de temps, de réticence psychologique, etc.
Cette demande spontanée, si elle est satisfaite, marque l’entrée dans le système de soins, entrée qui peut générer une demande induite non plus par le patient mais par des professionnels de santé, demande qui à son tour peut être satisfaite ou non. Le patient peut s’arrêter à ce niveau pour un ou plusieurs des motifs déjà cités, refuser une hospitalisation ou une intervention, se limiter à une partie du traitement ou des examens prescrits.
Les professionnels eux-mêmes peuvent ne pas pouvoir techniquement ou socialement satisfaire la demande du patient, pénurie ou éloignement des équipements, file d’attente, obstacles sociaux, etc. Ce processus est par nature évolutif : que les demandes soient partiellement ou totalement satisfaites, la pathologie suit un cours plus ou moins modifié, tant par les interventions des acteurs du système de santé que par les conditions de vie du patient.
Qu’elle se soit produite à l’initiative du patient, du médecin, ou d’un accord entre eux, la consommation médicale est une demande qui s’est concrétisée et qu’on peut donc, contrairement au besoin, estimer directement.
La dépense de soins est fortement concentrée
| Courbe de concentration des dépenses médicales |
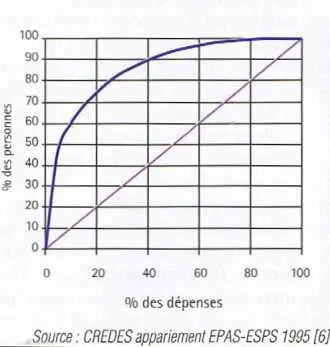 |
|
En un an :
|
La dépense de soins médicaux présente des disparités liées à différents facteurs individuels, les uns inhérents à la cause même de la dépense, à savoir les maladies, dont le nombre moyen augmente très rapidement avec l’âge et les autres, au contraire, extrinsèques à la maladie à savoir des facteurs socio-économiques.
L’impact de la morbidité
La dépense est liée au nombre et à la gravité des maladies. Ce sont les maladies cardiovasculaires, les tumeurs, les maladies digestives et les traumatismes qui entraînent le plus grand nombre de journées d’hospitalisation en court séjour [7].
Les maladies mentales sont aussi un grave problème de santé publique : près d’un cinquième des lits ou places d’hospitalisation partielle sont consacrés aux patients qui en souffrent.
Les problèmes dentaires et le troubles de la vue sont les affections les plus souvent déclarées par la population. Viennent ensuite les affections ostéo-articulaires (arthroses, lombalgies…), les maladies du métabolisme (diabète, obésité…), les maladies cardiovasculaires (hypertension artérielle, varices…), les maladies digestives et celles de la sphère ORL [8].
| Courbe de concentrationdes dépenses médicales |
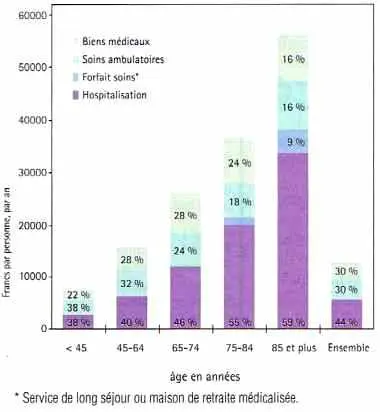 |
|
Source : [9], mis à jour à partir des
Comptes nationaux de la santé, ÉCO-SANTÉ.
La morbidité progresse avec l’âge et est légèrement différente entre les hommes et des femmes ; les très jeunes enfants présentent en moyenne une maladie par personne tandis que les hommes de plus de 65 ans en déclarent 6,5 et les femmes du même âge plus de 7. La nature même des affections varie, elle aussi, avec l’âge des individus ; ainsi les maladies cardiovasculaires prédominent après 64 ans tandis que pour les jeunes enfants ce sont les maladies de la sphère ORL. En moyenne, la dépense médicale augmente fortement avec l’âge, et sa structure se modifie, la part de l’hospitalisation devenant prépondérante quand l’état de santé se dégrade.
|
Dans un ordre un peu différent, ce sont aussi les principaux motifs de consultation des généralistes ou spécialistes [9] en médecine de ville.
La fréquence et la gravité des maladies évoluent dans le temps, certaines diminuent ou disparaissent grâce à de nouveaux traitements ou des mesures de prévention efficaces (poliomyélite, tuberculose…), d’autres apparaissent ou se développent (sida, maladie d’Alzheimer, asthme…).
Outre les maladies, la consommation médicale est liée aux facteurs socioéconomiques. Les comportements en matière de soins diffèrent pour un même état pathologique.
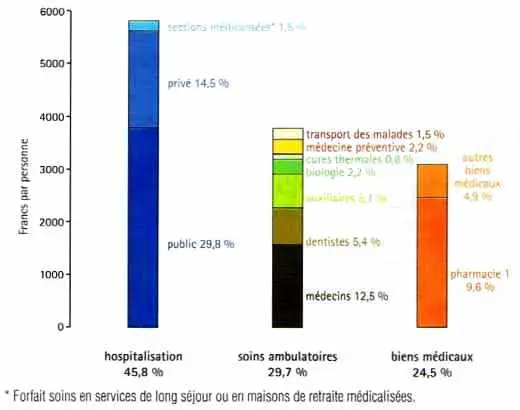
Au plan économique, les dépenses de soins n’étant pas prises en charge à 100 % par l’assurance maladie, une partie importante de la population (84 %) est protégée par une assurance complémentaire (mutuelles, assurances privées, caisses de prévoyance). En 1998, parmi les 16 % de personnes sans couverture complémentaire 3 % bénéficiaient d’une prise en charge à 100 % par l’assurance maladie de tout ou partie de leurs soins. Ainsi 13 % gardaient entièrement à leur charge le coût du ticket modérateur et des éventuels dépassements, soit environ 25 % de leurs dépenses de soins médicaux.
Le bénéfice d’une couverture complémentaire est fortement lié aux revenus des personnes : dans les foyers où les revenus sont très bas, seulement 52 % des personnes en bénéficient, alors qu’à l’autre extrémité de l’échelle des revenus, 93 % des personnes sont protégées. À ce taux de couverture plus important s’ajoutent des taux de remboursement plus élevés [10].
L’absence de couverture complémentaire, associée fréquemment à de faibles revenus, freine l’accès aux soins. Malgré un état de santé moins bon [11], les personnes sans protection complémentaire ont moins recours à la médecine de ville que les autres, tout particulièrement pour les soins de dentistes et de spécialistes et pour l’optique, moins bien remboursés par l’assurance maladie.
L’analyse des recours aux soins selon le milieu social montre la même tendance : fort écart pour les soins de dentistes et de spécialistes, plus chers et plus fréquents dans les milieux favorisés ; écarts moindres, mais en sens inverse, pour l’hospitalisation et enfin très faible différence pour les soins d’omnipraticiens, la pharmacie et la biologie.
À côté des recours aux soins, les individus peuvent avoir des comportements de prévention (nutrition équilibrée, activité physique, etc.) et de prise de risque (excès de vitesse, tabagisme, exposition prolongée au soleil, etc.). Si certains comportements à risque sont plus fréquents dans les milieux défavorisés (tabagisme par exemple), d’autres sont peut-être l’apanage des milieux favorisés.
La prévention médicale (vaccination, dépistage, etc.) est plus fréquente dans les couches favorisées de la population et les disparités entre groupes sociaux sont plus fortes que celles observées en matière de soins curatifs.
La forte influence des facteurs socioéconomiques, revenus, existence ou non d’une couverture complémentaire, milieu social, niveau d’instruction sur la dépense de soins, a conduit les pouvoirs publics à mettre en place une couverture maladie universelle (CMU) permettant aux populations à très faible revenu et sans couverture complémentaire de bénéficier d’une prise en charge à 100 % dans la limite des tarifs et de ne pas avoir à faire l’avance des frais.
Le seuil des revenus permettant l’accès à la CMU étant fixé à 3 600 francs par mois pour une personne seule, une telle disposition laisse encore une proportion non négligeable de personnes sans couverture complémentaire.
En 1998, 14 % des personnes ont déclaré avoir renoncé à des soins médicaux pour motifs financiers au cours des douze derniers mois et cette proportion atteint 25 % des personnes sans couverture complémentaire [8].
| Consommation médicale selon le milieu social, indice à âge et sexe comparable |
|||||
| Milieu social | Généralistes* | Spécialistes* | Dentistes** | Pharmacie*** | Hospitalisation**** |
| Cadres supérieurs | 1,01 | 1,41 | 1,25 | 1,13 | 0,80 |
| Professions intermédiaires | 1,04 | 1,19 | 1,12 | 1,06 | 0,99 |
| Employés | 1,03 | 0,97 | 1,10 | 1,04 | 1,14 |
| Ouvriers qualifiés | 1,03 | 0,82 | 0,88 | 1,01 | 1,04 |
| Ouvriers spécialisés | 0,94 | 0,65 | 0,73 | 0,80 | 1,09 |
| Indépendants | 0,77 | 0,80 | 0,92 | 0,75 | 0,95 |
| Exploitants agricoles | 0,94 | 0,69 | 0,72 | 0,89 | 1,09 |
| Ensemble | 1 | 1 | 1 | 1 | 1 |
|
* Nombre de séances en un mois, ** % de consommateurs en un mois, *** dépenses en un mois, **** % d’hospitalisés en trois mois.
Source CREDES ESPS 1998
|
|||||
L’influence de l’offre de soins
Bibliographie
[1] Frerot L., Le Fur P., Le Pape A., Sermet C., L’hypertension artérielle en France : prévalence et prise en charge thérapeutique. CREDES, 1999⁄8.
[2] Tilly B., Guilhot J., Salanave B., Garigue P., Fender P., Allemand H., Programme national de santé publique. Enquête nationale de l’Assurance maladie sur la prise en charge médicale de l’hypertension artérielle sévère exonérée du ticket modérateur en France en 1999. Paris, mai 2000, Échelon national du service médical, CNAMTS.
[3] Weill A., Ricordeau P., Bourrel R., Vallier N., Fender P., Allemand H., Programme national de santé publique. La prise en charge des diabétiques exclusivement traités par hypoglycémiants oraux en 1998. Paris, 1999⁄10, Échelon national du service médical, CNAMTS.
[4] Lecomte T., Le Pape A., Prévalence et prise en charge médicale de la dépression en 1996–1997. CREDES, 1999⁄09.
[5] Com-Ruelle L., Crestin B., Dumesnil S., L’asthme en France selon les stades de sévérité. CREDES, 2000⁄2.
[6] Tonnellier F., Vigneron E., Géographie de la santé en France. CREDES, PUF, » Que sais-je ? » n° 3435, 1999⁄02.
[7] Mouquet M. C., » Les motifs d’hospitalisation en 1998 « . Études et Résultats, n° 81, DREES, 2000⁄9.
[8] Bocognano A., Dumesnil S., Frerot L., Grandfils N., Le Fur P., Sermet C., Santé, soins et protection sociale en 1998. CREDES, 1999⁄12.
[9] Aguzzoli F., Le Fur P., Sermet C., Clientèle et motifs de recours en médecine libérale. CREDES, 1994.
[10] Bocognano A., Couffinhal A., Dumesnil S., Grignon M., La complémentaire maladie en France : qui bénéficie de quels remboursements ? CREDES, 2000⁄10.
[11] Mizrahi Andrée, Mizrahi Arié, État de santé, vieillissement relatif et variables sociodémographiques : enquête sur la santé et la protection sociale, 1988–1991. CREDES, 1994.
[12] Mesrine A., Les différences de mortalité par milieu social restent fortes. Données sociales. La société française, INSEE 1999.
L’offre est l’ensemble des moyens disponibles pour la production et la distribution des soins : personnels, équipements et autres immobilisations (bâtiments, transports…) en intégrant la dimension géographique (implantation et densité locale des moyens de production eu égard à l’implantation et à la densité des populations).
La distance aux producteurs de soins est un frein à la consommation, tout particulièrement en zone rurale.
Les cadres supérieurs et les personnes ayant fait des études supérieures résident dans des zones mieux desservies sur le plan médical et acceptent en outre de parcourir plus de kilomètres pour une hospitalisation ou des soins spécialisés (33 km en moyenne) tandis que les personnes n’ayant pas atteint le baccalauréat ne font que 22 km [6].
Avec l’augmentation du nombre de personnels médicaux, l’implantation de l’offre de soins s’est améliorée entraînant une diminution des disparités de consommation dues à l’éloignement.
Conclusion
Malgré la généralisation de l’assurance maladie obligatoire, on observe des inégalités de comportement vis-à-vis des recours aux soins : prévention plus ou moins importante, parfois inexistante, recours différentiel aux soins de médecins, part plus ou moins importante des spécialistes, fréquence de l’hospitalisation, etc. Ces disparités persistantes sont imputables à plusieurs causes :
- obstacles financiers entraînant le report ou l’abandon de certains soins,
obstacles culturels, méconnaissance des circuits ou des possibilités de soins, - éloignement ou insuffisance des équipements et des personnels médicaux dans des zones rurales ou périurbaines ou dans certaines régions (Nord),
- attitude de fuite devant la maladie et rejet d’un traitement ou au contraire attention à son corps et bonne observance du traitement.
Soulignons pour conclure que si l’accès aux soins s’est amélioré au cours des dernières décennies, les différences de mortalité selon le milieu social restent fortes [12]. Certes une mortalité prématurée n’est pas uniquement due à l’insuffisance de soins, elle traduit aussi des lacunes sociales de conditions de vie et de travail et des progrès restent à faire sur ce plan.
____________________________________
1. Ces deux actions sont distinctes, la première ayant pour but d’éviter l’apparition de la maladie, la seconde, de la détecter le plus tôt possible, de manière à optimiser le traitement


Commentaire
Ajouter un commentaire
Oui Merci, prenons le cas de malnutrition